商機詳情 -
醫院DRGs分組點數查詢系統組成部位
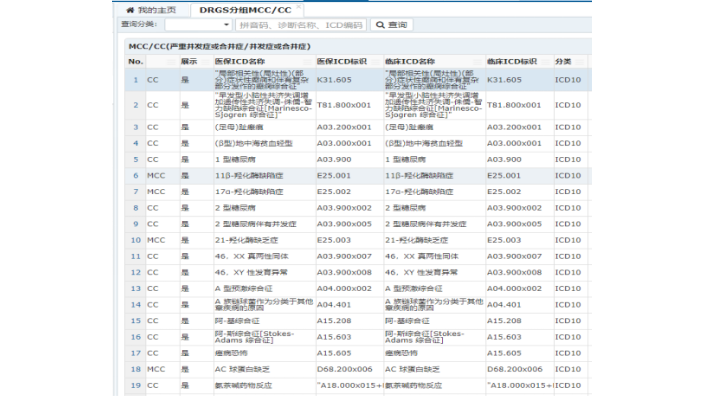
醫保drg指的是按照疾病診斷進行分組,將住院病人按照患病的類型、病情的嚴重程度、醫療方法、個人特征、合并癥、并發癥等因素進行評定,并且以組為單位打包確定價格、收費以及醫保支付的標準。醫保drg的推出可以讓患者清楚了解自己的診斷花費,也可以減少醫療資源的浪費。醫保drg是醫保支付方式的一個重大變革,已經在試點城市實行后續將在全國全方面推廣。此前傳統的醫保支付方式是:只要在醫保范圍內,在結算時醫保基金和患者按照規定的比例支付。而少數醫院為了盈利,會讓患者做一些不必要的檢查項目,這樣不僅導致患者以及醫保基金多花了錢,同時也造成了浪費。醫保drg的推行會將醫療標準化,根據國家規定將drg分成了618個不同的疾病組,并且對不同疾病組的醫療花費進行了標注化封頂,后續患者就有希望“用更少的錢治好病”了。醫保應用 DRG 付費所期望達到的目標是實現醫-保-患三方共贏。醫院DRGs分組點數查詢系統組成部位
在DRGs-PPS的機制下,DRGs支付標準作為醫保向醫院預付費用的依據,可使醫院在提供醫療服務前即預知資源消耗的較高限額,由此醫院必須將耗費水平控制在該DRGs支付標準以內方有盈余,否則就虧損。DRGs支付標準成為項目盈虧的臨界點,從而調動醫院積極性,在提供服務過程中,挖潛節支、提高診斷率、縮短住院天數。因此DRGs-PPS在控費方面的功能毋庸置疑。DRGs-PPS在醫療質量控制方面同樣具有獨到的優勢。DRG除了是先進的醫療支付工具外,還是很好的醫療評價工具。它自帶一整套指標體系,可以科學、客觀的對醫療服務進行評價,該特性可以作為醫療質量控制的有效補充。更為重要的是,DRGs-PPS的實行,必然催生真正臨床路徑的誕生。醫院DRGs分組點數查詢系統組成部位通過 DRG 付費,醫保基金不超支,使用效率更加高效,對醫療機構和醫保患者的管理更加準確。

如何正確使用萊文醫保DRG分組及費用預警功能:作為醫院管理者,要持續檢查規范病歷首頁的填寫,保證填寫質量;重視病案編碼工作;重視信息化建設,改善醫院的信息系統(HIS);重視學科均衡發展,重視急危重癥的醫療;重視醫療質量與成本控制。作為臨床醫生,要保證所有相關的次要診斷和所有的相關操作都寫入病歷首頁;首頁中的診斷必須有診斷依據,在病程、檢查化驗報告中獲得支持;正確選擇主要診斷,即導致患者本次住院就醫主要原因的疾病或健康狀況,有手術醫療的患者,主要診斷要與主要手術醫療的疾病相一致,一次住院只有一個主要診斷。
industryTemplate醫保應開展基于DRGs-PPS的日常審核。
DRG是一套管理工具,其產出眾多的管理指標,而三級醫院醫療質量管理本身也是個管理指標集,二者之間是對應的、互通的,他們都指向管理。一是醫保費用,DRGs系統可有效構建出多維度、多方法、多指標和多部門的醫保費用控制管理體系。目前院內可行的是醫保費用占比分析及預測,可控制醫藥費用不合理增長,實現醫療衛生資源合理配置。二是醫療服務評價,比較不同科室、病區、醫生的醫療服務能力、醫療服務效率、醫療服務安全。三是病種分析,分析病種組成、病種費用及占比、時間的控制、病種(手術/非手術)難度及占比分析、三四級手術RW區間分析、非手術RW區間分析及占比等。在DRGs-PPS的機制下,醫保與醫院在利益訴求上一致,其關系也就從之前的“博弈”轉變為“協同”。醫院DRGs分組點數查詢系統組成部位
要對DRG病組成本做出科學合理的預測,并在實踐過程中不斷調整與改進。醫院DRGs分組點數查詢系統組成部位
萊文DRGs預分組查詢包括哪些功能?高倍率病例提醒:高倍率病例:1)基準點數小于等于100點的DRG組中,費用高于該DRG組住院均次費用3倍的病例;2)基準點數大于100點且小于等于200點的DRG組中,費用高于該DRG組住院均次費用2.5倍的病例;3)基準點數大于200點的DRG組中,費用高于該DRG組住院均次費用2倍的病例。低倍率病例提醒:低倍率病例:住院總費用為該DRG組均次費用0.4倍及以下的病例(日間手術病例除外)。15天再入院提醒:1、15天再入院計算規則:上次病歷和本次病歷為同一個DRG分組 ,本次入院時間減去上次出院時間 <= 15天;2、Drg的點數計算規則: 上次分組病例點數及例均費用 減半計算。費用超限提醒:當住院費用達到例均費用的90%時,床卡頁面進行提醒。醫院DRGs分組點數查詢系統組成部位